I NUOVI ANTICOAGULANTI E UN POSSIBILE RUOLO NELLA CEFALEA DA TROMBOSI VENOSA CEREBRALE
THE NEW ANTICOAGULANTS AND A POSSIBLE ROLE IN HEADACHE FROM CEREBRAL VENOUS THROMBOSIS
G. Carella, Specialista ambulatoriale in Cardiologia - Nocera Inferiore, - ASL SA
gcarella@cardionet.it
Parole chiave: CVT, anticoagulanti orali, warfarin
La trombosi venosa cerebrale
Fino a una quindicina di anni fa la trombosi delle vene e dei seni cerebrali era una patologia che si riteneva assolutamente eccezionale e che veniva riconosciuta essenzialmente sulla base dei reperti anatomo-patologici. Dall'introduzione delle nuove immagini, come la risonanza magnetica (RM) e la tomografia computerizzata (TC) è stato possibile conoscere la dimensione di questa condizione patologica, il quadro clinico, la patogenesi, la prognosi e i possibili trattamenti.
La trombosi venosa cerebrale (CVT) è una patologia del SNC relativamente rara, con un’incidenza stimata di circa 5 casi per milione di abitanti e rappresentante all’incirca lo 0,5% di tutte le cause di stroke [1] . Tali dati potrebbero essere ampiamente sottostimati per la scarsità di registri, l’assenza di studi di popolazione riguardanti tale patologia e per il polimorfismo delle sue manifestazioni sintomatologiche. Uno studio del 1973 [2] riporta una prevalenza del 9,3% su 182 autopsie consecutive.
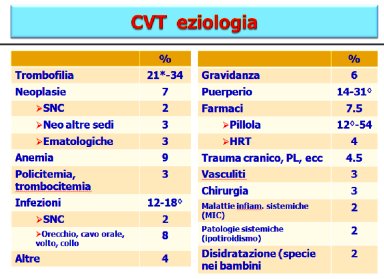 Ha una prevalenza negli individui giovani con età inferiore ai 50 anni (78%) e nel sesso femminile (53-74%).
Ha una prevalenza negli individui giovani con età inferiore ai 50 anni (78%) e nel sesso femminile (53-74%).
E’ una patologia multifattoriale, alla base della quale vi è uno stato pro trombotico correlato alla classica triade di Virchow: stasi del circolo, lesione endoteliale, alterazioni della coagulazione. (Fig.1). Altra causa è l’estensione di un processo infettivo, generalmente suppurativo, localizzato nelle celle mastoidee, nei seni paranasali, nella cavità orale o sulla cute attorno al labbro superiore, al naso o agli occhi, questa era la causa più frequente prima dell’introduzione degli antibiotici e lo è ancora nei Paesi in via di sviluppo. Per un 15-35% di casi l’etiologia è indefinita.
 La CVT è anche indicata come “A Great Masquerader”nel senso che i sintomi di esordio sono diversissimi e può simulare le più svariate sindromi neurologiche. In effetti, può iniziare con dei sintomigenerici da ipertensione endocranica tra cui appunto la cefalea, che è presente in circa il 90% dei casi di CVT [3]. A questi possono aggiungersi, o essere i soli sintomi presenti, quelli di tipo focale che, se insorgono in maniera acuta, possono far pensare ad un ictus ischemico. Si possono avere vari quadri clinici a seconda del seno durale coinvolto dalla trombosi (Fig.2) [4]
La CVT è anche indicata come “A Great Masquerader”nel senso che i sintomi di esordio sono diversissimi e può simulare le più svariate sindromi neurologiche. In effetti, può iniziare con dei sintomigenerici da ipertensione endocranica tra cui appunto la cefalea, che è presente in circa il 90% dei casi di CVT [3]. A questi possono aggiungersi, o essere i soli sintomi presenti, quelli di tipo focale che, se insorgono in maniera acuta, possono far pensare ad un ictus ischemico. Si possono avere vari quadri clinici a seconda del seno durale coinvolto dalla trombosi (Fig.2) [4]
La mortalità si aggira tra il 7% e il 10%, mentre l’invalidità residua si ritrova nel 15-25% dei soggetti sopravvissuti; fra gli indici prognostici vanno considerati la rapidità di evoluzione della trombosi, la presenza di coma o di sintomi focali, la topografia delle strutture venose interessate, con il massimo rischio connesso alla trombosi delle vene profonde e di quelle cerebellari.
La diagnosi come detto sopra è essenzialmente legata a metodiche di:
Imaging del parenchima TC senza / con MDC RM (standard spin echoT1-T2 pesata, echo-planar T2* pesata, pesata in diffusione).
Imaging dei seni e delle vene cerebrali: Venografia RM, Venografia TC, Angiografia.
La terapia è di tipo sintomatico, rivolta a dominare le crisi epilettiche e/o i segni di ipertensione endocranica e di tipo antitrombotico che nella fase acuta è costituita essenzialmente dall’infusione con pompa e.v. di eparina UHF od in alternativa da eparina a basso peso molecolare anche in presenza di emorragia intracranica. [3]
Qualora il quadro clinico fosse molto grave, e non rispondesse al trattamento con eparina, in centri adeguatamente preparati ed attrezzati, si può pensare alla trombolisi locoregionale.[5]

Superata la fase acuta, il trattamento di elezione è la terapia anticoagulante orale (TAO) realizzata con il warfarin e protratta per un minimo di 6-12 mesi e fino a tempo indeterminato, a seconda della maggiore o minore reversibilità od occasionalità dei fattori etiologici che hanno causato la CVT (Fig.3)
Il warfarin
Questo termine deriva dall'acronimo ''WARF'', per ''Wisconsin Alumni Research Foundation'' più la desinenza Arin che indica il suo legame con cumarinici. Inizialmente è stato commercializzato come un pesticida contro ratti e topi. Pochi anni dopo la sua introduzione, il warfarin è risultato essere efficace e relativamente sicuro per prevenire la trombosi ed embolia.
La warfarina inibisce la conversione della Vit. K nel suo 2,3 epossido necessario alla carbossilazione di vari fattori della coagulazione. La warfarina inibisce pertanto la sintesi dei fattori Vit. K-dipendenti: Fattore II (emivita 50 ore), Fattore VII (6 ore), Fattore IX (24 ore), Fattore X (36 ore), per cui l’effetto anticoagulante della warfarina si instaura solo dopo alcuni giorni di somministrazione. Suo antidoto il Fitonadione (vit.K1) che è meno sensibile all’azione del warfarin.
E’ il farmaco più prescritto in Nord America, dal costo irrisorio, ed esistono tutta una serie di grandi studi clinici (AFASAK, SPAF, BAATAF,CAFA, SPINAF, etc.) che hanno inequivocabilmente dimostrato l’efficacia e la superiorità del warfarin nel ridurre il rischio trombo embolico associato alla fibrillazione atriale, sia rispetto al placebo (64%) che rispetto all’ASA (39%).
Ma allora, se il warfarin ha tutti questi pregi, perché abbiamo bisogno di nuovi farmaci anticoagulanti ?
Perché il Warfarin ha una serie di criticità che ne hanno anche in parte determinato un sottoutilizzo rispetto ai bisogni reali:
- Ha una stretta finestra terapeutica
- Necessita di alcuni giorni per essere efficace e per terminare il suo effetto
- Non è efficace in alcune situazioni (es. sindrome da antifosolipidi)
- Le varianti genetiche dell’enzima che lo metabolizza ,il citocromo P-450 2C9 ( CYP2C9 ) contribuiscono alle notevoli differenze nelle risposte dei pazienti ai vari dosaggi
- Per lo stesso motivo interagisce in maniera significativa e pericolosa con molti farmaci
- Il suo assorbimento e la sua attività sono influenzati dal cibo
- Richiede uno stretto e periodico monitoraggio dell’INR attraverso l’intervento del MMG, dello specialista cardiologo o di costosi “Centri TAO”
Le nuove molecole
La ricerca farmaceutica ha perciò allo studio tutta una serie di nuove sostanze ad azione anticoagulante o antiaggregante o trombolitica [7] (Fig.4)
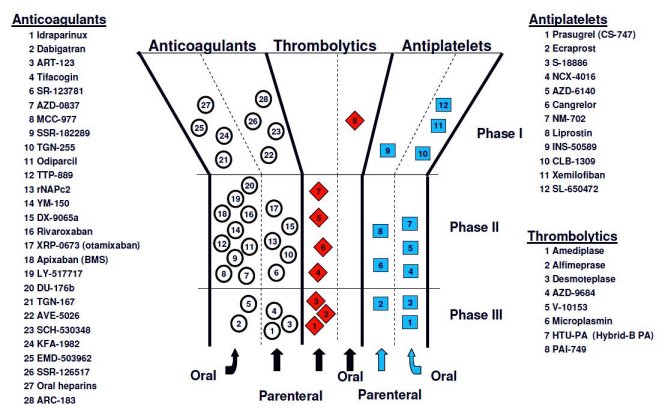
Attualmente in Italia abbiamo disponibili queste molecole:
Irudine (Inibitori della trombina): l’Irudina è un peptide di 65 aminoacidi prodotto dalle ghiandole salivari di una sanguisuga europea, Hirudo medicinalis.
Sono utilizzate in terapia (solo uso ospedaliero):
Lepirudina (irudina ricombinante) REFLUDAN*EV 10F 1ML 50MG
Bivalirudina (chimera tra il tetrapeptide specifico per il sito catalitico ed il dodecapeptide che blocca il sito di legame del fibrinogeno alla trombina) ANGIOX*EV 10F 250MG
Formano un complesso equimolare con la trombina, caratterizzato da: bassa costante di dissociazione, non legano il PF4 (Platelet factor 4), peso molecolare inferiore all’eparina, inibiscono selettivamente tutte le attività della trombina, non inibiscono altre proteasi.
Sono indicate essenzialmente in patologie tromboemboliche in pazienti con trombocitopenia da eparina.
Fondaparinux (ARIXTRA): Blocca selettivamente (legandosi con l’antitrombina III, il più potente inibitore naturale della coagulazione) un unico fattore della coagulazione, il fattore Xa
L’inibizione di una sola molecola di fattore Xa impedisce la formazione di ben 50 molecole di trombina, il precursore della coagulazione.
Il fondaparinux potenzia di 300 volte l’effetto inibitorio naturale dell’antitrombina III nei confronti del fattore Xa.
L’efficacia antitrombotica del fondaparinux, dimostrata in molti studi clinici condotti sugli interventi di chirurgia ortopedica dell’anca e del ginocchio, supera di oltre il 50% quella dell’ultima generazione di farmaci costituiti da eparina a bpm.
Indicazione
Prevenzione di Episodi Tromboembolici Venosi (TEV) negli adulti sottoposti a chirurgia ortopedica maggiore degli arti inferiori quali frattura dell’anca, chirurgia maggiore del ginocchio o chirurgia sostitutiva dell’anca. Prevenzione degli Episodi Tromboembolici Venosi (TEV) negli adulti sottoposti a chirurgia addominale considerati ad alto rischio di complicanze tromboemboliche, quali pazienti sottoposti a chirurgia addominale per patologie tumorali
Trattamento della Trombosi venosa profonda (TVP) e dell’Embolia Polmonare (EP) acuta, eccetto nei pazienti emodinamicamente instabili o che richiedono trombolisi o embolectomia polmonare.
Trattamento dei pazienti adulti con trombosi venosa spontanea e superficiale delle estremità inferiori, senza concomitante trombosi venosa profonda.
Rivaroxaban (XARELTO)
E’ il primo inibitore diretto del fattore Xa attivo per via orale. Rivaroxaban è ben assorbito a livello intestinale e l’inibizione massima del fattore Xa avviene quattro ore dopo l’assunzione. L'effetto dura 8-12 ore, ma l'attività del fattore Xa non ritorna alla normalità entro 24 ore in modo che una dose giornaliera unica è possibile. È dotato quindi di una rapida insorgenza d’azione con una risposta alla dose prevedibile ed un’elevata biodisponibilità, non richiede alcun monitoraggio di routine della coagulazione e ha una limitata potenzialità di interazioni con gli alimenti ed altri farmaci. Non esiste antidoto specifico.
Indicazione
Prevenzione del tromboembolismo venoso (TEV) nei pazienti adulti sottoposti a interventi di sostituzione elettiva di anca o di ginocchio.
Dabigatran etexilato (PRADAXA)
E’ un (pro)farmaco anticoagulante appartenente alla nuova categoria degli inibitori diretti della trombina che comincia ad agire rapidamente e altrettanto rapidamente cessa la sua azione, esercitando un effetto anticoagulante prevedibile che non rende necessario monitorare la coagulazione. A differenza del warfarin, Dabigatran non interagisce con gli alimenti e ha un basso potenziale di interazione con altri farmaci. Dopo oltre 80 anni di uso dei dicumarolici, è il primo anticoagulante orale che abbia dimostrato (alla dose di 150 mg due volte al giorno) una maggiore efficacia rispetto al warfarin con un’incidenza di sanguinamenti maggiori sovrapponibili [8]
Valutare la funzionalità renale in tutti i pazienti prima di iniziare il trattamento con Pradaxa; durante il trattamento, la funzione renale deve essere valutata almeno una volta all'anno nei pazienti oltre 75 anni di età e nei pazienti di qualsiasi età ogni volta che si sospetta una riduzione della funzionalità renale.
Indicazione
Prevenzione primaria di episodi tromboembolici in pazienti adulti sottoposti a chirurgia sostitutiva elettiva totale dell’anca o del ginocchio.
Considerazioni conclusive
Il farmaco perfetto penso ancora non sia stato inventato, per cui anche per questi nuovi farmaci anticoagulanti occorre fare qualche considerazione considerando i possibili loro svantaggi:
- Aggiustamento empirico del dosaggio
- Necessità di nuovi test laboratoristici da eseguire in caso di eventi emorragici o trombotici
- Difficoltà di valutare l’aderenza del paziente alla terapia
- Mancanza di antidoto in caso di sovradosaggio o emorragie
- Inizio e termine d’azione rapidi: potenziale svantaggio nei pazienti con bassa aderenza terapeutica
- Possibile ridotta consapevolezza della terapia da parte del paziente
- Costo elevato
“I nuovi farmaci anticoagulanti orali, l’inibitore diretto orale della trombina dabigatran e gli inibitori del fattore Xa rivaroxaban, apixaban, edoxaban, betrixaban presentano numerosi vantaggi rispetto al warfarin, in particolare non necessitano del monitoraggio laboratoristico dell’anticoagulazione. La non inferiorità ed eventuale superiorità nei confronti del warfarin insieme alla sicurezza sono già state dimostrate per il dabigatran, il rivaroxaban e l’apixaban e sono in corso di valutazione in un trial clinico di fase III per l’edoxaban.
Per un’introduzione sicura dei nuovi anticoagulanti orali nella pratica clinica è necessario confermarne efficacia e sicurezza nel contesto del “mondo reale” ed implementare un sistema di sorveglianza clinica delle nuove terapie. Se queste condizioni verranno soddisfatte, è verosimile entro pochi anni il tramonto del warfarin, ma è soprattutto auspicabile una riduzione dell’undertreatment dei pazienti con fibrillazione atriale oggi esclusi dalla terapia anticoagulante orale per problemi di tipo gestionale.” [9]
Per chi voglia approfondire l’argomento sono state pubblicate a febbraio 2003 le Linee Guida dell’AHA/ASA sulla CVT : http://stroke.ahajournals.org/
Diagnosis and Management of Cerebral Venous Thrombosis : A Statement for Healthcare Professionals From the American Heart Association/American Stroke Association
DOI: 10.1161/STR.0b013e31820a8364
Bibliografia
1. Bousser MG, Ferro JM. Cerebral venous thrombosis: an update. Lancet Neurol. 2007;6:162–170.
2. Towbin A. The syndrome of latent cerebral venous thrombosis: its frequency and relation to age and congestive heart failure. Stroke. 1973;4:419–430.
3. Ferro JM, Canha˜o P, Stam J, Bousser MG, Barinagarrementeria F; ISCVT Investigators. Prognosis of cerebral vein and dural sinus thrombosis: results of the International Study on Cerebral Vein and Dural Sinus Thrombosis (ISCVT). Stroke. 2004;35:664–670.
4. Biousse V, Ameri A, Bousser MG. Isolated intracranial hypertension as the only sign of cerebral venous thrombosis. Neurology. 1999;53:1537–1542.
5. Canha˜o P, Falca˜o F, Ferro JM. Thrombolytics for cerebral sinus thrombosis:a systematic review. Cerebrovasc Dis. 2003;15:159 –166.
6. Hart RG, Pearce LA, Aguilar Meta-analysis: antithrombotic therapy to prevent stroke in patients who have nonvalvular atrial fibrillation. MI.Ann Intern Med. 2007 Jun 19;146(12):857-67.
7. Hirsh J, Bauer KA, Donati MB, et al. Parenteral anticoagulants: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th edition). Chest 2008; 133: Suppl: 141S-159S. [Erratum, Chest 2008;134:473].
8. Connolly SJ, Ezekowitz MD, Yusuf S, Eikelboom J, Oldgren J, Parekh A, Pogue J, Reilly PA, Themeles E, Varrone J, Wang S, Alings M, Xavier D, Zhu J, Diaz R, Lewis BS, Darius H, Diener HC, Joyner CD, Wallentin L; RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med. 2009 Sep 17;361(12):1139-51.
9. Giuseppe Di Pasquale, Letizia Riva. Profilassi cardioembolica 2011:siamo vicini al tramonto del warfarin?. G Ital Cardiol 2011;12(9):556-565